흡연이 임신 여성의 태반 혈류 장애에 미치는 영향에 대한 연구
Smoking Exposure and Placental Vascular Compromise: A Nationwide Population-Based Study in South Korea
Article information
Trans Abstract
Purpose
This study aims to investigate the effects of smoking on the development of placenta-associated syndromes, including preeclampsia, abruptio placentae, and placenta previa, which share the common pathophysiology of vascular compromise of the placenta.
Methods
A total of 966,629 pregnancies identified from the Korean National Insurance Claims Database and the National Health Information Database were analyzed from 2010 to 2014. The adjusted odds ratio and attributable risk of smoking for the development of placenta-associated syndromes, such as preeclampsia, placenta previa, and abruptio placentae, were analyzed. Maternal age, alcohol consumption, exercise habit, and economic status were controlled as confounding variables. A binary logistic regression model was used, and simple and multiple logistic regression analyses were performed.
Results
Among 966,629 pregnancies, 11.86% of women were ever smokers. Ever smokers had a higher risk of developing placenta previa (adjusted odds ratio, 1.23; 95% confidence interval [CI], 1.18–1.29; adjusted attributable risk, 18.70%). The adjusted odds ratio of developing placenta-associated syndromes in ever smokers compared to nonsmokers over the age of 35 years with a low economic status was 1.32 (95% CI, 1.18–1.47), with an adjusted attributable risk of 23.95%.
Conclusion
The risk of developing placenta-associated syndromes, such as preeclampsia, placenta previa, and abruptio placentae, is high in ever smokers. Pregnant ever smokers who are >35 years and belong to the lower one-third of the economic division require special care to prevent the development of placentaassociated syndromes.
서 론
1970년대 한 해 100만명을 전후하던 출생아 수가 2000년대에 이르러 50만명 이하로 급락하였고 2018년에는 약 32만 5,000명으로 합계 출산율 1.0 미만으로 추락하기에 이르렀다. 반면에 37주 이전에 분만되는 조산아 출생률은 지속적인 증가세를 나타내고 있는데 정부는 저출산 대책의 일환으로 다양한 고위험 임신의 관리 및 기술 개발을 지원하고 있다. 미숙아는 신체 장기의 미성숙으로 인한 신생아 사망, 신생아 뇌실내출혈, 기관지 폐이형성증, 신생아 패혈증, 신생아 호흡곤란증후군, 미숙아 망막증 등의 합병증이 동반되며, 성장 과정에서 성장발달 지연과 인지 및 운동기능장애로 지속적인 재활치료를 필요로 하게 된다(Ananth & Vintzileos, 2006). 이러한 미숙아, 이른바 이른둥이의 신생아 중환자실 입원 및 재활치료 비용은 의료비 증가의 원인이 되고 있다(Chang et al., 2013).
조산은 산모 연령, 감염, 다태임신, 과거 조산력 등 다양한 인자와 연관되어 나타나는데, 이 연구에서는 흡연력에 대해 분석하고자 한다. 우리나라 여성 흡연율은 약 6%로 다른 Organization for Economic Co-operation and Development (OECD) 회원국과 비교하여 비교적 낮은 편이나, 근래 흡연 시작 연령이 13세로 점점 어려지고 가임연령인 20대에서의 흡연율이 증가하는 바, 흡연이 임신에 미치는 악영향에 대한 경각심을 다시 한 번 상기시킬 시점이라고 하겠다(Choi et al., 2014). 산모와 태아에 미치는 담배의 주된 유해성분은 니코틴과 일산화탄소로 이들은 태반의 혈관 수축, 혈관 저항성 증가, 혈관 내벽 세포 손상, 혈전 형성, 태반 석회화 등의 기전을 통하여 태반혈류장애를 일으키는 것으로 보고되고 있다(Jauniaux & Burton, 2007;Kyrklund-Blomberg et al., 2005;Talhout et al., 2011;Thielen et al., 2008). 태반혈류장애에 의해 발생하는 대표적인 질환은 전치태반, 전자간증, 태반조기박리로, 이들은 태반관련질환(placenta-associated syndrome, maternal placental syndrome)이라 통칭되며 조산의 대표적인 원인 질환으로 분류되며, 출산 후 추적 관찰 결과 심장혈관질환의 발생을 증가시키는 것으로 보고되고 있다(Aliyu et al., 2011;Ananth et al., 1996;Cain et al., 2016;Ray et al., 2005).
임신에 미치는 흡연의 영향에 대한 국내 보고는 많지 않다고 할 수 있는데, 이는 여성의 흡연력을 확인하기가 어렵고, 흡연력이 확인되더라도 흡연율이 매우 낮게 나오는 바 임신 관련 질환과의 연관성을 통계학적으로 확인하기가 쉽지 않기 때문이다. 또한 대부분의 연구가 특정 지역이나 고위험 산모 진료를 시행하는 일부 3차 의료기관을 중심으로 이루어지기 때문에 연구 대상자 취합에 한계가 있다고 하겠다. 이 연구는 건강보험 청구자료와 국민건강검진 자료를 바탕으로 특정 지역이나 일부 의료기관이 아닌 여성 인구 전체를 대상으로 진행한 대규모 연구로서, OCED회원국들에 비하여 상대적으로 낮은 흡연율을 보이는 우리나라에서의 여성의 흡연력과 태반관련질환 발현의 연관성의 분석 하고자 하였으며, 향후 여성 금연 및 출산 정책 수립에 있어서 국내 데이터를 기반으로 한 과학적 근거를 제공하고자 하였다.
대상 및 방법
이 연구는 국민건강보험 청구자료(National Health Insurance Data)를 기반으로 2010년부터 2014년까지 출산이력(ICD-10, O80-84)이 있는 산모 1,792,821명 중 2002년부터 2013년 사이의 국가건강검진자료(National Health Information Database)를 매칭하여 흡연력 유무를 파악할 수 있었던 966,269명을 대상으로 진행하였다. 다태아 분만은 97,360건으로 연구 대상자에서 제외하였다. 결과 변수로는 태반관련질환(placenta-associated syndrome)으로 분류되는 전자간증(preeclampsia, ICD-10 O13-15), 전치태반(placenta previa, ICD-10 O44), 태 반조기박리(abruptio placenta, ICD-10 O45)를 설정하였고, 국민건강보험 청구자료에서 진단 코드로 이를 확인하였다. 설명변수로는 국가건강검진자료의 문진문항 중 건강행동 관련 변수로 흡연력, 음주력, 운동력을 조사하였고, 인구사회학적 변수로는 국민건강보험 청구자료의 연도말 자격자료를 기반으로 산모 연령과 소득 수준을 직장 가입자와 지역가입자를 고려하여 상, 중, 하로 나누어 분석하였다. 이 연구는 국민건강보험 일산병원 Institutional Review Board (IRB) 승인하에 시행되었다(NHIMC 2016-03-006).
태반관련질환 발생에 대한 흡연력의 기여도는 로지스틱 회귀모형(logistic regression model)을 이용하여 분석하였다. 로지스틱 회귀모형은 반응변수가 범주형 자료인(태반관련질환 발병 여부) 이항변수로 구성된 일반화선형모형(generalized linear model)의 특수한 경우로 S형 곡선을 그리는 함수 모형으로 여러 설명변수들로부터 두 범주만을 가지는 반응변수를 예측하는데 사용된다. 로지스틱 회귀모형은 모형구조에 의해 연관성 및 교호작용의 유형을 설명할 수 있으며 모수의 추론을 통해서 반응 값에 대한 설명변수의 영향력을 평가할 수 있다. 이 연구에서 분석에 이용한 로지스틱 회귀모형은 아래와 같으며 자료 분석은 SAS ver.9.4 (SAS Institute Inc., Cary, NC, USA)을 이용하였다.
- P: 태반관련질환 발생 확률
- βp: 설명변수(흡연, 연령, 음주, 운동습관, 개인소득)
결 과
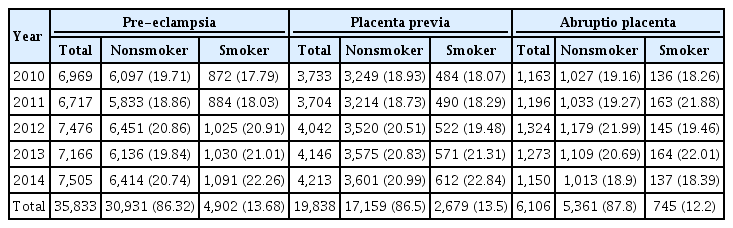
1,792,821명의 산모 중 2002년부터 2013년까지 국가검진을 시행하여 흡연력을 확보할 수 있었던 산모는 모두 966,629명으로, 검진율은 54%였다. 966,629명의 분석 결과, 114,595명이 흡연력이 있고 852,034명은 비흡연으로, 가임연령의 흡연율은 11.86%로 조사되었다(Table 1).
태반관련질환 발생률은 전자간증 3.7%, 전치태반 2.1%, 태반조기박리 0.6%로 확인되었다. 전자간증 발생의 경우 2010년 신규 발생자 6,969명에서 2014년에는 7,505명으로 증가하였고, 흡연력이 있는 여성의 비율은 2010년 17.79%에서 2014년 22.26%까지 증가하였다. 전치태반의 경우 신규 발생자 2010년 3,733명에서 2014년에는 4,213명으로 증가 추세이며, 흡연력은 2010년 18.07%에서 2014년 22.84%로 증가하였다. 태반조기박리의 경우 2010년 신규 발생자 1,163명과 2014년 신규 발생자 1,150명으로 뚜렷한 증가세는 확인되지 않았다(Table 2).
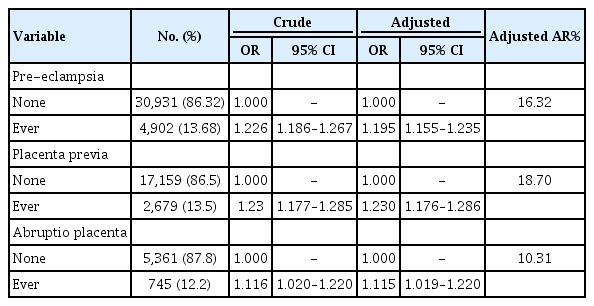
흡연력이 태반관련질환에 미치는 영향을 분석한 결과, 음주, 운동, 소득 수준 및 산모 연령을 보정 후 계산된 전치태반에 대한 흡연력의 교차비는 1.23 (adjusted odds ratio [OR], 1.23; 95% confidence interval [CI], 1.18–1.29)으로, 흡연력이 전치태반 발생에 18.7% 기여함을 확인할 수 있었다. 전자간증에 대한 흡연력의 교차비는 1.20 (adjusted OR, 1.20; 95% CI, 1.16–1.24)으로 흡연력이 전자간증 발생에 16.32% 기여한 것으로 나타났다. 태반조기박리의 경우 흡연력이 없는 경우에 비해 흡연력이 있는 경우 발생 확률이 1.115배 증가하였고(adjusted OR, 1.12; 95% CI, 1.10–1.22), 흡연력이 태반조기박리 발생에 10.31% 기여한 것으로 확인되었다(Table 3).
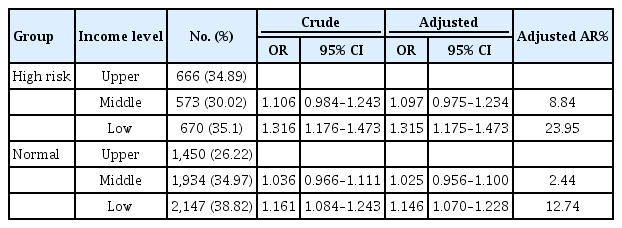
흡연력이 있는 35세 이상의 고위험 산모에서 개인소득 수준에 따른 태반관련질환 발생 관련성을 살펴본 결과, 소득 수준 상을 기준으로 소득 수준 하인 군에서 태반관련질환 발생률이 1.32배 증가하였으며(adjusted OR, 1.32; 95% CI, 1.18–1.47), 낮은 소득수준이 흡연력이 있는 35세 이상의 고위험 산모에서의 태반관련 질환 발생에 23.95% (adjusted attributable risk [AR], 23.95%) 기여한 것으로 나타났다(Table 4)
고 찰
우리나라 남성의 흡연율은 꾸준히 감소하고 있는 반면 여성의 흡연율은 증가 추세이며, 특히 가임연령 여성의 경우 10명 중 1명꼴로 흡연을 하고 있고, 매일 흡연하기를 시작하는 연령이 13.5세로 낮아지는 경향이다(Choi et al., 2014). 가임연령 시기의 흡연은 임신 시 산모와 태아 모두의 안녕에 영향을 미칠 수 있으므로 특히 이 시기의 금연 교육 및 보건 정책 수립은 중요하다고 하겠으나 실제 우리나라 여성을 대상으로 진행한 대규모 연구는 많지 않으며, 다른 OECD회원국들에서 발표된 자료를 인용하고 있는 실정이다. 이에 이 연구를 통하여 흡연력과 전자간증, 태반조기 박리, 전치태반 등 조산의 원인 질환으로 알려진 태반관련 질환 발현의 연관성을 다중로지스틱 회귀분석을 통한 보정 교차비와 기여도를 계산하는 방법으로 확인하고자 하였다.
담배의 주된 유해성분은 니코틴(nicotine)과 일산화탄소(carbon monoxide, CO)인데, 이들이 태반혈관에 미치는 영향은 혈관 수축, 혈관 저항성 증가, 혈과 내벽 세포 손상, 혈전 형성, 태반 석회화 등으로 밝혀져 있다(Jauniaux and Burton, 2007;Thielen et al., 2008) 태반혈관 손상 (placenta vascular compromise)은 전자간증, 태반조기 박리, 전치태반을 일으키는 병태생리학적 기전으로 설명되고 있으며, 태반혈류장애를 공통 기전으로 하는 위 질환들은 태반관련질환(placenta-associated syndrome) 또는 maternal placental syndrom으로 분류되는데, 출산 후 이들의 추적 관찰 결과 심장혈관질환 발생이 의의 있게 증가함이 보고되면서 가임기여성에서의 건강관리의 중요성이 또 한 번 대두되고 있다(Aliyu et al., 2011;Ananth et al., 1996;Cain et al., 2016;Ray et al., 2005).
흡연이 임신에 미치는 영향에 대한 국내 보고는 많지 않은데, 이는 설문지를 통한 우리나라 여성의 흡연력을 확인 하기가 어렵고, 흡연력이 확인되더라도 흡연율이 매우 낮게 나오는 바 임신 관련 질환과의 연관성을 통계학적으로 확인하기가 쉽지 않기 때문이다. 또한 대부분의 연구가 특정 지역이나 고위험 산모 진료를 시행하는 일부 3차 의료기관을 중심으로 이루어지기 때문에 연구 대상자 취합에 한계가 있다고 하겠다(Kim et al., 2005;Kim et al., 2010;Lee et al., 2003). 이 연구는 966,629명의 산모를 대상으로 한 대규모 연구로, 특정 기관이나 지역에 국한되지 않은 전 인구를 대상으로 시행했다는데 그 의의를 찾을 수 있으며 연구 결과를 일반화할 수 있다는 장점이 있다. 특히 임신 기간 동안의 설문지를 통한 산모 자신의 흡연력은 소변에서 관찰 가능한 생물학적 기표인 코티닌 결과와 비교했을 때 매우 상이한 결과를 나타내는데, 이는 특히 임신 기간 동안의 산모는 흡연에 대한 자책감으로 인하여 흡연력을 낮게 보고하는 경향이 있다고 알려져 있다. 또한 과거 흡연력을 확인하는 과정은 기억에 의존할 수밖에 없는 리콜편견 (recall bias)이 문제 시 되는데, 특히 임신의 결과가 조산, 미숙아 출행, 태아 사망 등 좋지 않은 경우 흡연력에 대한 보고율은 더 낮아지는 것으로 나타났다(DeLorenze et al., 2002;Dukic et al., 2007;Sasaki et al., 2011). 이 연구에서 우리나라 가임연령 여성의 흡연율은 11.82%로 상대적으로 높게 나타났는데, 이는 출산 전 시행된 국가건강검진 자료에서 취합된 흡연력 자료로, 설문 당시 본인들의 임신 여부를 모르고 있었다는 점에서 그 정확도가 상대적으로 높았다고 하겠다.
흡연이 태반관련질환에 미치는 독립적인 영향을 파악하기 위해서 사회적 인자인 음주력, 운동력, 소득분위 및 산모 나이를 보정한 다중로지스틱 회귀분석을 시행한 결과, 흡연력이 태반관련질환에 미치는 기여위험도는 전치태반, 전자간증, 태반조기박리 모두에서 10% 이상 높게 나타났다 (Table 3).
전치태반 형성의 병태생리학적 기전에 있어서 흡연의 역할은 두 가지로 나누어 고려되는데, 태반 내 융합세포영 양막의 발달 억제 및 세포자멸(apoptosis)을 통한 태반 섬유화를 일으켜 임신 진행에 따른 자궁 기저부로의 태반 이동을 억제한다는 것과, 일산화탄소헤모글로빈 생성을 통하여 태아로 공급되는 산소 및 영양분 부족 현상을 일으켜 이에 대한 보상기전으로서의 태반 크기 증가를 유도하는 기전이다(Zhang & Fried, 1992; Zhang & Savitz, 1993). 이 연구에서 전치태반 환자는 모두 19,838명으로 약 2.1%의 유병률을 나타냈다. 음주, 운동, 소득 수준 및 산모 연령을 보정 후 계산된 전치태반에 대한 흡연력의 교차비는 1.23 (adjusted OR, 1.23; 95% CI, 1.176–1.286)으로, 흡연력이 전치태반 발생에 18.7% 기여함을 확인할 수 있었다.
전자간증 환자는 모두 35,833명으로 유병률 3.7%로 확인되었으며, 음주, 운동, 소득수준 및 산모 연령을 보정 후 계산된 전자간증에 대한 흡연력의 교차비는 1.195으로 (adjusted OR, 1.195; 95% CI, 1.155–1.235), 흡연력이 전자간증 발병에 16.32% 기여함을 확인할 수 있었다. 전자간증 환자의 유병률이 타 연구들에 비해 낮게 확인된 것은 진단 코드 ICD-10 O11 (만성 고혈압에 겹진 전자간증), ICD-10 O12 (고혈압을 동반하지 않은 임신성 부종 및 단백뇨), ICD-10 O16 (상세 불명의 산모 고혈압)을 제외하였기 때문으로 생각된다(Khong et al., 1986;Stone et al., 2014). 흡연이 전자간증의 발생을 예방한다는 연구들과는 달리 이 연구 결과는 반대로 흡연력이 전자간증 발병에 기여하는 것으로 나타났는데, 보다 심층적인 분석을 위해서는 환자들의 의무기록 분석을 통한 체질량 지수와 가족력 등의 다양한 위험 요인을 보정한 연구가 필요하다고 하겠다.
태반조기박리란 태반의 괴사로 인한 갑작스러운 태반박리 현상으로 유병률 0.5% 미만의 흔하지 않은 질환이나 치사율이 매우 높은 바 간과되어서는 안 되는 질환이다(Kyrklund-Blomberg et al., 2001;Tikkanen et al., 2006). 이 연구에서의 태반조기박리 환자는 모두 6,106명으로 확인되어 유병률 0.6%를 나타냈다. 흡연은 태반 혈관 손상을 일으키는 기전을 통하여 태반조기박리 발현에 영향을 미치는데, 음주, 운동, 소득 수준 및 산모 연령을 보정 후 계산된 태반조기박리에 대한 흡연력의 교차비는 1.115 (adjusted OR 1.115, 95% CI 1.019–1.22)으로, 흡연이 전치태반 발생에 10.31% 기여함을 확인할 수 있었다.
특히 흡연력이 있는 35세 이상의 고위험 산모에서 개인 소득수준에 따른 태반관련질환 발생 관련성을 살펴본 결과, 소득수준 상을 기준으로 소득 수준 하인 군에서 태반 관련질환 발생률이 1.315배 증가하였으며(adjusted OR, 1.32; 95% CI, 1.18–1.47), 낮은 소득 수준이 흡연력이 있는 35세 이상의 고위험 산모에서의 태반관련 질환 발생에 23.95% (adjusted AR, 23.95%) 기여한 것으로 나타나는 것으로 확인된 바, 35세 이상 고령의 낮은 소득 수준 산모에 대해서는 태반관련질환 발현 예방을 위하여 흡연의 위험성에 대한 교육이 더욱 중요시된다고 하겠다.
이 연구는 개별 산모의 의무기록이나 연구 목적에 부합하는 설문지의 답변 결과를 토대로 하지 않았기 때문에, 임신 시기를 기준으로 한 산모의 흡연 시점과 흡연 정도의 파악에 있어서 한계가 있었음을 명시하는 바이다.
향후 연구 과제로서 태반혈류장애에 의한 조산이 여성의 심장혈관질환의 원인 인자로 작용한다는 외국 보고들이 있는 바, 상대적으로 체질량지수와 흡연율이 낮은 우리나라 현황 파악이 필요하다고 생각하며, 또한 간접흡연의 폐해가 발표되고 있는 바 이에 대한 대규모 연구의 필요성도 제시하는 바이다(Lee et al., 2003;Lindbohm et al., 2002;Ngo et al., 2015;Qiu et al., 2014).
결 론
이 연구는 국민건강보험 청구 자료와 국가검진자료를 기반으로 모두 966,629명의 산모를 분석하여 진행한 대규모 연구로, 다중로지스틱 회귀분석을 통한 보정 교차비와 기여도 계산을 통하여 흡연력이 전자간증, 전치태반, 태반조기박리 등의 태반관련 질환 발현에 기여함을 통계학적으로 입증하였다. 특히 35세 이상의 고령 산모군과 소득분위 하위 산모군에서 흡연력이 태반관련 질환 발현에 미치는 기여도가 더욱 높게 나타남이 확인되었다. OEDCD회원국 중 상대적으로 낮은 흡연율을 보이는 우리나라에서도 흡연이 태반관련 질환에 미치는 영향을 기여위험도로 입증 한 바, 이 연구 결과가 우리나라 가임연령 여성들의 금연 정책 수립 및 흡연의 폐해를 알리는 국가 정책에 있어서 과학적 근거로 사용되어질 수 있다고 생각되는 바이다.
Notes
저자들은 이 논문과 관련하여 이해관계의 충돌이 없음을 명시합니다.
Acknowledgements
이 연구는 국민건강보험 일산병원 IRB 승인하에 시행되었고(NHIMC 2016-03-006) 국민건강보험공단 청구자료(NHIS-2019-1-209)를 이용하여 연구 결과를 도출하였다.