임상의 전공에 따른 임신성 당뇨 산모의 주산기 예후 비교: 산과 vs. 내분비내과
Comparison of Perinatal Outcomes According to the Majority of Physicians: Obstetrics Versus Endocrinology
Article information
Trans Abstract
Purpose
To compare the perinatal outcomes among the majority of physicians who manage pregnancies complicated by gestational diabetes mellitus (GDM), particularly those who require insulin treatment.
Methods
We conducted a retrospective study involving 206 singleton pregnant women diagnosed with GDM between January 2017 and September 2022. The study participants were divided into 2 groups according to the majority of physicians (obstetrics vs. endocrinology). We compared the maternal characteristics and perinatal outcomes between the 2 groups and performed a subgroup analysis of preterm birth cases.
Results
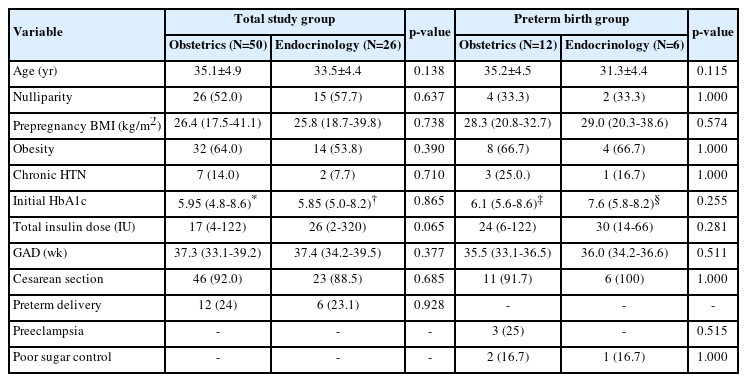
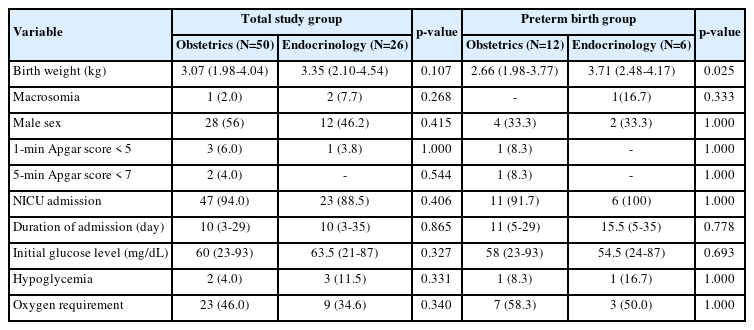
During the study period, 206 pregnant women were diagnosed with GDM and 36.9% (76 of 206) required insulin treatment. Among the GDM A2 pregnancies, 26 patients visited or consulted endocrinologists, and 50 patients were managed by obstetricians. There were no significant differences in maternal characteristics and perinatal outcomes between the two groups. Eighteen infants were delivered before 37 weeks of gestation (12 in the obstetrician group and 6 in the endocrinologist group). In preterm-delivered patients, the birth weight was heavier in the endocrinology group (median [range], 2.66 [1.98–3.77] vs. 3.71 [2.48–4.17], p=0.025) despite similar gestational age at delivery (median [range], 35.5 [33.1–36.5] vs. 36.0 [34.2–36.6], p=0.511). However, there were no significant differences in perinatal outcomes, including the rate of neonatal hypoglycemia, oxygen treatment and the duration of neonatal intensive care unit admission.
Conclusion
Our data show that GDM can be managed by obstetricians even in cases requiring insulin treatment.
서 론
당뇨병은 임신 중 가 장 흔한 내과적 합병증이다. 임신 중 당뇨병은 당뇨병이 이미 진단된 여성이 임신한 경우인 당뇨병 임신(pregestational diabetes mellitus)과 임신성 당뇨병(gestational diabetes mellitus, GDM)으로 구분한다. 이 가운데 대부분을 차지하는 임신성 당뇨병은 임신으로 인한 생리적 변화로 임신 중 처음으로 발견되거나 진단된 내당능 장애(glucose in-tolerance)로 정의된다(American Diabetes Association, 2019). 비만 인구의 증가, 임신부 연령의 고령화로 인하여 당뇨병 임신 및 임신성 당뇨병의 발병은 최근 지속적으로 증가하고 있다. 우리나라의 임신성 당뇨의 유병율은 2017년 15.8%에서 해마다 1%-2%씩 증가하여 2021년에는 18.2%에 이르렀다. 이는 과거에 약 5%-10%로 보고되던 것에 비하면 2배 이상 증가한 것으로 특히 40대 이상 임신부의 경우 22.5%가 임신성 당뇨병으로 진단되고 있다(Health Insurance Review & Assessment Service, 2022; Kim, 2014).
임신성 당뇨병은 혈당이 잘 조절되지 않을 경우 거대아, 신생아저혈당증, 제왕절개의 증가 등 주산기 이환율을 증가시킬 뿐 아니라 분만 후 여성의 내당능 장애에도 영향을 주기 때문에 임신 중 혈당 관리는 매우 중요하다(Jang et al., 2004; Keshavarz et al., 2005). 따라서 임신성 당뇨병 산모에서 혈당을 철저히 관리하는 것이 임신과 관련된 비용 효과에 이익이 있고 사회적인 의료비용의 감소에도 도움이 된다(Kang et al., 2010; Kitzmiller et al., 1998; Neuwahl et al., 2022).
당뇨병 임신은 환자가 당뇨병으로 진단된 이후 임신을 하게 되므로 대부분 내과 특히 내분비 내과 의사에게 지속적으로 혈당 관리를 받으면서 임신을 유지하게 된다. 반면에 임신성 당뇨병 대부분은 임신 24-28주 사이에 산부인과에서 실시하는 당부하 선별 검사를 통하여 발견되므로 산부인과 의사에 의하여 일차적으로 진단이 된다. 이후의 혈당 관리는 주로 운동이나 식이 요법을 우선 시행하게 되고 이러한 치료에도 혈당이 잘 조절되지 않는 경우 주로 인슐린을 통한 약물치료가 이루어진다. 그러나 임신성 당뇨병의 약물 치료에 관하여서는 명확한 지침이 없고 인슐린을 처방하는 과는 병원마다 차이를 보이고 있다. 내분비내과 의사의 경우 인슐린 치료에 대한 경험이 많지만 임신부와 태아의 상태를 고려한 치료가 어렵고 산과 의사의 경우 임신부와 태아의 상태를 적절히 고려한 치료를 할 수 있지만 상대적으로 인슐린 투약에 대한 경험이 내분비내과 의사보다 상대적으로 부족하다. 최근 급증하고 있는 임신성 당뇨병의 유병률은 누가 어떠한 약제로 치료하는 것이 가장 효율적인가 하는 것에 대한 의문을 제기하게 된다. 따라서 이 연구에서는 임신성 당뇨병으로 진단된 후 식이 조절 및 운동에도 불구하고 인슐린 치료가 필요한 임산부를 대상으로 내분비내과와 산과 의사가 각각 혈당 관리를 시행한 산모들의 주산기 예후를 비교하고자 하였다.
대상 및 방법
이 연구는 후향적 관찰연구로 2017년 1월부터 2022년 9월까지 경북대학교 칠곡경북대학교병원 산부인과에서 임신성 당뇨병을 진단받고 분만을 완료하여 신생아 예후를 알 수 있는 단태 임산부를 대상으로 하였다. 임신성 당뇨병 처치를 산과의사가 시행한 군과 내분비내과 의사가 시행한 군으로 나누어 산모의 특성, 임신 및 신생아 결과를 비교 분석하였다. 임신 전에 이미 당뇨를 진단 받았거나 임신 1분기에 진단 받아 당뇨병 임신이 의심되는 경우는 분석에서 제외하였다. 산과 의사 처치군은 임신성 당뇨병 진단 및 인슐린 치료를 산과 의사가 직접 시행하여 산모가 내분비내과 의사를 1회도 만나지 않고 분만을 완료한 군으로 정의하였으며, 내분비내과 의사 처치군은 임신성 당뇨 진단 후 인슐린 처방을 위해 내분비 내과에 협진 의뢰되었거나, 산모가 내분비내과를 1회 이상 방문한 경우로 정의하였다.
산모의 나이, 산과력, 임신 전 체질량지수(body mass index, BMI)및 비만 여부, 만성 고혈압 여부, 당화혈색소, 투여된 인슐린 양, 분만 주수, 제왕절개율, 신생아 체중, 아프가 점수, 신생아 중환자실 입원 여부 및 입원 기간, 신생아 혈당 및 저혈당 빈도, 산소 치료 여부를 전자의무기록(electronic medical record)을 통해 조사하였다. 산모의 비만은 임신 전 BMI가 25 kg/m2 이상인 경우로 정의하였고, 신생아 저혈당은 출생 후 측정한 첫 혈당이 40 mg/dL 이하인 경우로 정의하였다. 신생아 산소 치료는 산소 캐뉼라, 산소 마스크, 양압 환기, 인공호흡기 사용 등 모든 산소치료를 포함하였다. 또한 이러한 비교 인자들을 37주 이전의 조산군에서 추가로 비교 분석하였다.
이연구에서 Student t-test, Mann-Whitney U-test, χ2 test 와 Fisher exact 검사를 이용하여 산모의 특성과 임신 및 신생아 결과를 비교하였으며, 통계 프로그램은 IBM SPSS Statistics ver. 26.0 (IBM Co., Armonk, NY, USA)를 사용하였다. 또한 이 연구는 칠곡경북대학교병원 기관생명윤리위원회(Institutional Review Board, IRB) 승인을 받았다(IRB No. 2023-07-001).
결 과
연구 기간 동안 총 206명의 임산부가 임신성 당뇨를 진단받고 본 기관에서 분만을 완료하였다. 이 중 산과 의사 처치군은 178명, 내분비내과 의사 처치군은 28명이였으며, 인슐린 치료가 필요한 GDM A2는 산과의사 처치군에서 28.1%, 내과의사 처치군에서 92.9%로 나타났다(Table 1). 결과적으로 GDM A2 임산부 76명이 이 연구에 포함되었고, 이 중 산과 의사 처치군은 50명, 내분비내과 의사 처치군은 26명이었다.
Table 2에 전체 임산부의 특징 및 임신 결과를 임상의의 전공에 따라 비교 분석하여 제시하였다. 산모의 나이, 산과력, BMI 및 비만의 비율과 같은 임산부 기본 특징에 차이는 없었으며, 기존 고혈압 여부, 당화혈색소 수치와 같은 산모의 기본 건강 상태를 알려주는 지표에도 차이는 없었다. 인슐린 용량은 통계적으로 유의한 차이는 없었으나 내분비내과 의사 처치군에서 높은 경향을 보였다(median [range], 17 [4-122] vs. 26 [2-320], p = 0.065). 임신 결과 측면도 분만 시 임신 주수, 조산 빈도 및 제왕절개율에서 두 군 간의 차이는 없었다. 한편 연구 대상에서 조산은 산과의사 처치군과 내과의사 처치군에서 각각 12명, 6명이 발생하였고 이들만 하위 분석(subgroup analysis)을 시행했을 때에도 분만 시 임신 주수(median [range], 35.5 [33.1-36.5] vs. 36.0 [34.2-36.6], p=0.511)를 비롯한 임산부 특징 및 임신 결과에 통계적으로 유의한 차이점은 확인되지 않았다(Table 2).
신생아 결과를 Table 3에 기술하였다. 전체 신생아를 비교하였을 때 두 군 간의 출생 체중에 유의한 차이는 없었으며(median [range], 3.07 [1.98-4.04] vs. 3.35 [2.10-4.54], p = 0.107), 저혈당 및 산소 치료 빈도 또한 두 군 간에 차이는 없었다(Table 3). 37주 미만의 조산아만을 분석하였을 때 분만 시 임신 주수에 통계적으로 유의한 차이가 없음에도 불구하고(Table 2), 내분비 의사 처치군에서 출생 시 체중이 더 무거운 것으로 나타났다(median [range], 2.66 [1.98-3.77] vs. 3.71 [2.48-4.17], p=0.025) (Table 3).
고 찰
임신성 당뇨병은 적극적인 혈당 관리를 할 경우 거대아로 인한 견갑난산 및 제왕절개율의 증가와 같은 주산기 합병증을 줄일 수 있고 사산의 빈도 역시 정상 임신부와 유사하다. 장기적으로는 적절한 치료를 받지 못할 경우 임신성 당뇨병 여성의 약 50%가 출산 후 20년 이내에 제 2 당뇨병이 발생하게 되고, 출생 자녀 또한 소아 비만 뿐만 아니라 성인이 되었을 때 당뇨병과 같은 대사 장애가 증가하게 된다.
임신성 당뇨병은 식이 및 운동 요법에도 불구하고 지속적으로 공복 혈당이 95 mg/dL을 초과하거나 식후 2시간 혈당이 120 mg/dL을 넘을 경우 약물요법을 시행한다. 미국에서는 약 90%의 산과 의사 및 약 30%의 내과 의사가 경구용 혈당 강하제를 사용하고 있다(Ogunyemi et al., 2011).
이 연구에서는 인슐린 치료가 필요한 임신성 당뇨병 A2에 한하여 분석을 시행하였다. 결과적으로 산과 의사 처치군과 내분비내과 의사 처치군 사이의 산모 특성에 차이가 없었고, 첫 당화혈색소 수치에도 차이가 없었다. 분만 직전에 최종적으로 필요한 인슐린 양의 경우 내분비 내과 치료군에서 중위수 26 단위로 산과 치료군의 17 단위에 비하여 더 높게 나타났으나 통계적인 유의성은 경계성을 보였다(p=0.065). 이는 산과에서 임신성 당뇨병을 치료하다가 혈당 조절이 잘 되지 않은 환자들이 내분비 내과로 의뢰되어 추가로 인슐린이 더 필요하였을 가능상이 있다고 판단된다. 실제로 이번 연구의 내분비내과 의사 치료군 중 20명(76.9%)은 산부인과 의사가 인슐린 투여를 개시한 후 내분비내과로 협진을 의뢰하는 진료형태를 보였다. 본 기관은 산부인과에서 임신성 당뇨병의 처치에 상당히 적극적으로 관여하는 진료형태를 보이므로 임신성 당뇨병 처치를 내분비 내과에서 일임하는 진료형태를 보이는 의료기관과의 다기관 연구가 요구된다.
두 군 사이의 주요한 산과적 예후 즉 제왕절개율과 거대아의 비율은 통계적인 차이를 보이지 않았다. 그러나 두 군 모두에서 약 90%에 가까운 제왕절개율을 보였고 반면에 상대적으로 거대아의 빈도는 낮아서 두 군 사이의 통계적인 유의성을 얻지 못하였을 가능성이 있다. 신생아의 예후 역시 차이를 보이지 않았다.
임신 37주 이전에 조산한 산모만을 대상으로 분석하였을 때에도 두 군 간의 산모 특성과 제왕절개울 및 거대아 빈도와 같은 산과적 예후 및 신생아 예후에는 통계적 차이가 없었다. 그러나 출생 체중이 내분비내과 의사 처치군에서 중위수 3.71 kg로 산과 의사 처치군의 2.66 kg에 비하여 통계적으로 유의하게 높게 나타났다. 이는 오히려 내분비내과로 의뢰된 임산부들이 혈당 조절이 잘 되지 않고 부당 중량아가 의심되어 이른 분만을 선택하였을 가능성이 있음을 시사하며 더 높은 중증도를 가지는 임신성 당뇨병 임신부들이 내분비내과를 방문하였음을 의미한다고 생각한다.
Agarwal 등(2015)의 설문 연구에 의하면 의료기관별 뿐 아니라 같은 의료기관 내에서도 의료진에 따른 임신성 당뇨병의 접근 방식에 큰 차이를 보이는 것으로 나타났다. Meloncelli 등(2019)의 설문 연구에 따르면 임신성 당뇨병의 진단 기준에 관해서는 차이가 덜하지만 혈당 목표치와 초기 치료 방향에 관해서는 의료진 간에 큰 차이를 보인다. 또한 식이 조절과 체중 증가에 관한 상담을 누가 시행하는지에 관해서도 명확히 정해진 바가 없다. 특히 초음파를 이용한 태아의 예측 체중이나 복부 둘레를 고려하여 혈당 목표치를 변경할 것인가에 관해서도 의사 사이에 의견 차이가 있다(Meloncelli et al., 2019). 예를 들어 혈당 조절 수치가 경계성을 보일 경우 태아의 성장과 양수량 및 태아 감시가 정상 소견을 보인다면 인슐린을 증량하지 않고 경과 관찰을 할 수 있지만, 부당 중량아나 양수과다증이 의심될 경우 좀 더 인슐린을 증량하는 것을 고려할 수 있다. 최근 국내 연구에 의하면 Carpenter-Coustan 진단 기준에는 부합하지 않고 국제 당뇨병 및 임신 연구 그룹 협회(International Association of the Diabetes and Pregnancy Study Group) 기준으로만 임신성 당뇨로 진단되는 비교적 경계성 혈당 수치를 보이는 산모들에서도 적절한 치료를 하는 경우에 거대아와 부당 중량아의 빈도를 줄인다고 보고하였다(Lee et al., 2020). 산과 의사의 경우 초음파를 이용하여 태아 성장을 고려한 적절한 인슐린 처방이 더 용이하다는 장점이 있다. 또한 비교적 경한 임신성 당뇨병으로 진단된 임신부의 경우에도 혈당 조절이 잘 되지 않을 경우 주기적인 산전 관리를 통하여 더 빨리 알아차릴 수 있으므로 인슐린 치료가 늦어질 가능성이 낮을 것으로 생각한다.
Akinci 등(2010)은 가정의학과, 내과 및 산과 의사의 임신성 당뇨 진료 형태에 대한 설문 연구를 시행하여 산과 의사들은 환자 교육과 식이 조절에 있어 전문 간호사나 영양사의 도움을 더 적극적으로 받는다고 보고하였다. 특이하게 인슐린을 사용할 경우 내과와 가정의학과 의사들과 달리 산과 의사들은 대부분 neutral protamine Hagedorn과 regular insulin을 주로 사용하고 지속성 인슐린(glargine)과 lispro나 aspart와 같은 초속효성 인슐린은 거의 사용하지 않는다고 보고하였다(Akinci et al., 2010). 이는 산과 의사들의 경우 다양한 종류의 인슐린 처방에 익숙하지 않으므로 이에 대한 학습과 교육이 필요할 수 있다는 점을 시사할 수 있다. 그러나 최근 국내 산부인과 의사들이 선호하는 인슐린에 대한 연구는 부족한 실정이므로 국내 산부인과 의사들을 대상으로 한 설문연구가 필요하다.
2003년 미국산부인과학회 회원 1,398명을 대상으로 한 설문연구에 따르면 약물 치료가 필요한 임신성 당뇨병 산모의 82%에서 산과 의사가 인슐린을 사용할 뿐 아니라 1형 당뇨 산모의 50% 이상을 산과 의사가 직접 혈당 조절을 하는 것으로 나타났다. 이는 1987년과 1996년에 시행된 2차례의 설문에 비해 임신 중 당뇨의 치료에 있어서 산과의사의 역할이 갈수록 커지고 있다는 점을 의미한다(Gabbe et al., 2004).
우리나라에서도 임신성 당뇨병의 치료 방식에 있어서 병원 및 의료진 사이에 큰 차이를 보이리라 생각한다. 그러나 아직까지 이에 관한 설문 연구나 비교 연구는 거의 없다. 이 연구는 단일 기관 내에서 내분비내과와 산과 의사가 치료한 임신성 당뇨병의 예후를 비교 분석한 첫 연구로서 의미가 있다. 하지만 이 연구는 단일 기관에서 시행된 비교적 적은 환자를 대상으로 한 연구이므로 이번 결과를 일반화 하기는 어렵고 향후 여러 의료기관을 포함한 다기관 연구가 필요하다.
임신성 당뇨병의 치료는 당뇨 교육 전문 간호사, 영양사, 산과 및 내분비 내과 의사로 이루어지는 다학제 팀의 구성이 필요하다. 이를 통하여 환자의 순응도와 효과를 높일 수 있다(Meloncelli et al., 2019; Minschart et al., 2020). 그러나 내분비내과 협진을 통해 혈당을 관리할 경우 임신부는 추가적인 진료 시간과 경제적인 비용이 발생한다. 따라서 치료 방식에 있어서 임신부 개인의 치료 순응도를 고려한 개별적 접근이 필요하다.
결 론
임신성 당뇨병에서 인슐린 치료가 필요한 경우 인슐린 처방을 산과 의사가 직접 한 군과 내분비 내과 의사가 처방한 군 사이에 주산기 및 신생아 예후에 차이는 나타나지 않았다. 산과 의사가 임신성 당뇨병을 처치할 경우, 태아의 성장과 양수량의 변화 등 태아의 상태를 고려한 인슐린 용량 조절이 가능하고 임신부와 좀 더 쉽게 진료에 참여할 수 있다는 장점이 있는 반면 다양한 인슐린 약제에 대한 경험이 내분비내과 의사에 비해 상대적으로 부족하므로 이에 관한 관심 및 지속적인 교육이 필요하다. 급증하는 유병율을 고려할 때 일차적인 인슐린 치료를 산과 의사가 담당하면서 혈당 조절이 잘 되지 않는 경우 내분비 내과에 의뢰하는 것이 환자 편의성과 치료 순응도를 높일 수 있으리라 생각한다.
Notes
저자들은 이 논문과 관련하여 이해관계의 충돌이 없음을 명시합니다.